診療案内
MEDICAL
- HOME
- 診療案内:糖尿病外来
糖尿病とは血液中の糖の値である血糖値が一定の水準より高い病気です。糖質は生命活動に必須の栄養素であるため、何が問題となるのでしょうか?実は糖尿病が管理されていない不安定な血糖値が長期間続く場合、命に関わる合併症が起こることが判明しています。糖尿病に特徴的な3大合併症とされているものは糖尿病性網膜症(失明の原因)、糖尿病性腎症(透析の原因)、糖尿病性神経障害(慢性的な痺れなどの原因)が特に有名です。またその他にも有名な合併症があり、動脈硬化に伴う心疾患(虚血性心疾患など)や脳卒中、感染症にかかり易くなり致命的になるなどが挙げられます。これらの合併症は適切な血糖値の管理を行えば予防することが可能です。
糖尿病の症状について
初期の糖尿病であればほとんどの場合自覚症状に乏しく、主に健診で血糖値の異常を指摘され診断されます。しかし、病状の進行とともに下記のような症状が出現するため、症状の自覚がある場合は早めの内科の受診をお勧めします。
- のどが渇く、水分を頻回に摂取するようになる
- 尿量が増え、トイレに行く頻度が増えた
- 尿の匂いが気になる/ 尿の泡立ちが気になる
- 体重の増加で肥満の自覚がある
- 傷が治りにくい
- 目が見えにくく、視力の低下の自覚
- 手足の感覚の低下や異常(常に靴下を履いている感覚、または足の裏にシートが張り付いている感覚)
などが挙げられます。
糖尿病の合併症について
糖尿病の治療の目的はこの合併症を防ぐことが主目的と言っても過言ではありません。糖尿病自体は血糖値が高くなるだけですので、原則症状はありません。糖尿病の合併症は命に関わるものもあり、医師も複数の専門家が関わる場合もあります。
1.急性期合併症(緊急での対応が必要)
低血糖
糖尿病の患者さんにとって、最も身近な合併症は低血糖です。症状は意識レベルの低下(意識消失など)や動悸、発汗や脱力などです。糖尿病の薬物治療の患者さんによく見られ、インスリンや一部の経口血糖降下薬の作用により急速に血糖値が低下することで症状が出現します。症状が出現時は可能であれば直ちに血糖値を測定し、ブドウ糖10g(砂糖では約20g相当)を摂取する必要があります。
糖尿病性ケトアシドーシス/高浸透圧高血糖状態
インスリンの極度な欠乏とインスリンに対抗するホルモンの増加により急激に血糖値が上昇することで、体液が酸性(アシドーシス)や高度な脱水を引き起こします。命に関わる合併症であり、原則入院で厳格な血糖管理を糖尿病専門医が行う必要があります。
感染症
糖尿病は各種感染症の感染リスクや重症化リスクになります。特に四肢の皮膚感染症は壊疽(組織が壊死し黒色に変化した状態)の原因になり得ます。そのため糖尿病の患者さんは各種ワクチンの接種が推奨されています。
2.慢性期合併症(三大合併症)
糖尿病性網膜症
糖尿病と診断時点ですでに網膜症を発症している場合もあるため、糖尿病と診断されたら必ず眼科を受診することが必要です。網膜症が進行すれば失明する要因になります。より早期に網膜症が発見でき、治療が開始できたら網膜症の進行を阻止、または遅らせることも可能です。
糖尿病性腎症
腎臓で尿を濾過する腎糸球体の血管が、糖尿病により構造が破壊されることで腎機能の低下をきたし、糖尿病性腎症を発症します。進行すれば腎機能は廃絶し、人工透析が必要になります。初期の段階で発見することが大切で、その目安として尿中の微量アルブミンを測定し評価します。
糖尿病性神経障害
高血糖が持続することで、主に両足の感覚と運動神経、その他自律神経が障害され症状を呈します。両足の感覚低下(しびれ、痛み、感覚低下、異常な感覚)などがあります。そのほかにも排便障害や膀胱障害、勃起障害などの自律神経障害も引き起こします。
3.動脈硬化性疾患
糖尿病は動脈硬化性疾患(心筋梗塞や脳卒中)の代表的な危険因子であり、高血糖の程度が軽い境界型でもリスクが増加するとされています。特に肥満や高血圧、脂質異常症など複数のメタボリックシンドロームの要因を合併している場合や喫煙者はリスクがさらに高くなります。この動脈硬化性疾患を予防することが糖尿病の治療の重要なポイントになります。
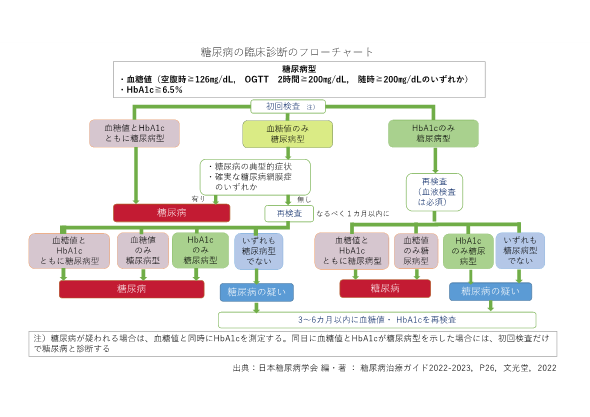
糖尿病の診断について
糖尿病の診断は高血糖が持続的に継続していることを証明することで行われます。その指標としてHbA1cが用いられます。これは直近の2-3ヶ月の血糖値の状態を反映する指標です。それと併せて現在の血糖値も評価します。血糖値の評価は食事との関係で以下の様に定義されます。
空腹時血糖
正確には10時間食事をせず測定する血糖値ですが、日常診療では朝食を食べずに測定する血糖と同義で扱われています。
随時血糖
食事と採血時間との時間関係を 問わないで測定した血糖値のことです。
75gOGTT
75g経口ブドウ糖負荷試験(75gOGTT)とは、空腹時血糖値を測定後、75gのブドウ糖を摂取し、30分後、1時間後、2時間後にそれぞれ採血を行い、血糖値を測定する試験です。2時間後の血糖値が指標として用いられます。
糖尿病の原因
糖尿病に直接的な影響を与えるホルモン;インスリン
インスリンは、膵臓(膵β細胞)によって分泌されるホルモン(伝達物質)の一種です。分泌されると血糖値を調節する役割(下げる)を持っています。食事を摂取すると、血糖値が上昇し、その刺激によって膵臓からインスリンが放出されます。インスリンは、細胞に糖の取り込みを加速させ、肝臓や筋肉、脂肪組織などの細胞に蓄えられるよう促します。このプロセスによって、血糖値が正常範囲に保たれます。
インスリンは人体で唯一の血糖を下げる作用のあるホルモンです。血糖を上げるホルモンはグルカゴンやアドレナリンなどいくつかあります。これは人類が豊かになる以前は、人体において飢餓は重大問題であり、血糖値を上げて維持することが生命維持に必須だったためです。その後人類は豊かになり、血糖を維持する必要性が低くなりました。しかし、血糖を下げるホルモンをインスリンしか持っていないため、インスリンの作用不全で糖尿病を発症してしまいます。
糖尿病の種類
糖尿病はインスリンの機能が発揮できていないことが主な原因です。インスリンが機能しないことで血糖値が上昇します。主な要因は2つで、①そもそもインスリンが膵臓から分泌されない、②インスリンに対する感受性が低下し、その作用が弱くなる(インスリン抵抗性)、です。大きく分けるとインスリンが分泌されないタイプを1型糖尿病、インスリン抵抗性のタイプを2型糖尿病といいます。
1. 1型糖尿病(インスリン分泌障害)
1型糖尿病は生まれつきインスリンの分泌が低い場合や、自己免疫疾患の機序で、免疫系が誤って体の健康な細胞を攻撃することによって引き起こされます。この場合、免疫系が膵臓の特定の細胞、すなわち膵島の中にあるランゲルハンス島のβ細胞を攻撃します。自己免疫の攻撃によって破壊されたβ細胞は、インスリンの適切な量を生成できなくなります。その結果、血糖値が上昇し、1型糖尿病の症状が現れます。1型糖尿病の正確な原因は未だ判明しておりません。
2.2型糖尿病(インスリン抵抗性)
インスリンの分泌は保たれているが、その作用を妨げるインスリン抵抗性が増大することで2型糖尿病は発症します。その背景にはいろいろの要素が関係してきます。特に遺伝的要因は近年特に注目されており、2型糖尿病の家族歴や遺伝子異常は発症リスクになるとされています。また肥満や運動不足、高糖質、高脂質の食事は2型糖尿病の発症の生活習慣でのリスクとなります。
糖尿病の治療
非薬物療法
脂質異常症の治療の大原則は運動、食事、減量などの生活習慣の改善です。その上で心疾患や脳卒中のリスクを考慮し薬物治療が追加されます。
食事療法
1.腹八分目の食事
日常生活の運動量に応じて、摂取するカロリーは調整する必要があります。日常ほぼ座位のみのデスクワーク中心で運動習慣のない方は25~30 kcal/kg(目標体重)、軽い労働や運動、家事がある方は30-35 kcal/kg(目標体重)、重い労作のある方は35 kcal/kg(目標体重)が目安になります。
2.食品の種類を多く、食物繊維の多い食事
栄養素のバランスを考えた食事が望まれます。また糖質(炭水化物)は可能な限り減らすことが大切です。その代わり食物繊維の豊富な食事を摂ることを心がけましょう。ただし、体重や血糖管理の状態により必要な食事制限は変わるため、極度な制限はせず、定期的に医師や栄養士と相談しながら食事療法の方向性を決めていくことが大切です。
3.動物性脂質(飽和脂肪酸)は控えめに
以下の飽和脂肪酸を多く含む食事を極力控えるようにしましょう。
- 肉類では脂身、鶏皮、リブロース、バラ、ベーコン、ロース、ソーセージ、フォアグラなどです。
- 乳製品では牛乳、全粉乳、チーズ、コーヒーホワイト、クリームなどです。
- 油脂類ではやし油(ココナッツオイル)、パーム核油、バター、牛脂、ラードなどです。
- 菓子類はチョコレートやチーズケーキなどです。
- 魚介類ではあんこうの肝、太刀魚などです。
4.規則正しい食習慣/ゆっくり噛んで食べる/間食を避ける
食事が不規則になると、血糖値が上がりやすくなります。そしてゆっくり噛んで食べることで、血糖値の上昇が緩やかになります。歯応えのあるものや食物繊維の豊富な食材を積極的に摂取しましょう。また間食や深夜の食事も血糖値の上昇に直結するため避けた方がいいでしょう。
運動療法
運動により筋肉などでブドウ糖や脂肪酸の利用が促進され、血糖値が低下する作用があります。またインスリンの抵抗性が改善することも血糖値を低下させる効果もあります。運動療法開始前には心筋梗塞などの心血管リスクを評価する必要があり、専門医を受診することが推奨されます。
薬物療法
糖尿病の薬物治療は経口血糖降下薬を中心とした内服治療とインスリンなどの皮下注射があります。2型糖尿病では内服治療を中心に行い、病状の進行に伴いインスリンが必要になる場合があります。一方、1型糖尿病の場合は原則インスリンによる治療が必要です。
ビグアナイド薬(インスリン分泌非促進系薬剤)
商品名にはメトグルコがあります。肝臓での糖の産生を抑制することが主な作用ですが、その他にも消化管からの糖の吸収抑制作用やインスリン抵抗性を改善する作用などから血糖値を抑制します。特に肥満のある2型糖尿病の方では第一選択の薬剤となります。
SGLT2阻害薬(インスリン分泌非促進系薬剤)
商品名にはスーグラ、フォシーガ、ルセフィ、カナグルなどがあります。腎臓にて尿から血糖であるブドウ糖を排出させることで血糖値を低下させる薬剤になります。そのため尿検査をすると尿糖は必ず陽性になります。体重の低下も期待でき、心血管疾患や慢性腎臓病、心不全などの病気による入院リスクを低減させる効果も期待されます。
GLP-1受容体作動薬(血糖依存性インスリン分泌促進薬)
膵臓(膵β細胞)に作用してインスリンの分泌を促進する作用があります。また同時に血糖値を上昇させるグルカゴンの分泌も抑制させます。心血管疾患や脳卒中のリスクが低下する作用も期待できるため、使用する頻度が増えている薬です。また食欲を低下させ体重を低下させる効果もあります。
α-グルコシダーゼ阻害剤(インスリン分泌非促進系薬剤)
商品名はグルコバイ、ベイスン、セイブルなどがあります。この薬は食事中の糖の吸収を遅らせることで、食後の高血糖を抑制する効果があります。そのため食事を摂取する前に服用することが必要です。
DPP-4阻害薬(血糖依存性インスリン分泌促進薬)
商品名にはジャヌビア、エクア、ネシーナ、トラゼンタ、スイニーなどがあります。その作用機序としては小腸から分泌されるインクレチンを分解するDPP-4の作用を阻害することで、インクレチンの濃度が維持されます。そしてインクレチンの作用により膵臓が刺激されることでインスリンが分泌されます。以前は糖尿病治療で頻用されていた薬ですが、近年SGLT2阻害薬、GLP-1受容体作動薬などのエビデンスの集積で使用の優先順位は下がりつつあります。
スルホニル尿素薬(血糖非依存性インスリン分泌促進薬)
膵臓に作用することでインスリンの分泌を促進します。服薬後短時間で効果が発現し、血糖値低下作用を発揮します。血糖値非依存性の薬剤であり、効きすぎることで低血糖を起こすため、高齢の方が内服する場合は注意が必要です。
インスリン製剤
インスリン製剤は作用発現時間や作用持続時間によって、超速効型、速効型、中間型、混合型、持効型に分けられます。人間の生理的なインスリンの分泌パターンに準じて使用します。超速効型や速効型は食直前に投与することで、食後の高血糖を抑制します。一方持効型は1日中効果が持続するようなインスリンであり、空腹時の血糖上昇を抑える基礎インスリンの役割を果たします。混合型は上記の組み合わせた製剤で投与回数を減らすことが可能です。
糖尿病の予防
糖尿病は生活習慣病と呼ばれておりますが、必ずしも生活習慣で発症するわけではありません。特に2型糖尿病は遺伝性の要因も指摘されております。さらに生活習慣を徹底的に管理していても糖尿病を発症する方もいます。そのため糖尿病の予防が必ずしも可能なわけではありません。しかし、高血圧や脂質異常症などとも共通ですが、日常生活の意識を変えることはとても大切です。以下は上記の生活習慣の修正でも述べましたが、糖尿病の予防にとても大切な項目になります。
1.食生活を変える
減塩食になれる、腹八分目
2.運動習慣を意識する
有酸素運動を中心に無酸素運動も追加できれば良い。
3.規則正しい生活習慣を意識する
早寝早起を目標
4.お酒(アルコール)との付き合い方を考える
最低でも休肝日の設定、ベストは断酒
5.禁煙
タバコ(喫煙)は百害あって一利なし
インスリンは膵臓から分泌されます。膵臓を守るためにはアルコールや喫煙は厳禁です。40歳を超えたら自分の体重や生活習慣を意識するようにしてください。
糖尿病の疑いと指摘されたら
健診で血糖値が高い場合や、HbA1cが高いと言われた場合は迷わず内科専門医を受診してください。1型糖尿病など糖尿病専門医紹介の必要性の判断が必要な場合があるため、放置することなく受診することが大切です。不明な点などがあれば当院にお問い合わせください。